医科2012.04.15 講演
生活習慣病と骨粗鬆症の診療 [診内研より]
近畿大学医学部再生機能医学講座主任教授
梶 博史先生講演
要旨
近年、糖尿病、高血圧、脂質異常症、CKD(慢性腎臓病)など生活習慣病の患者数が増加してきた。
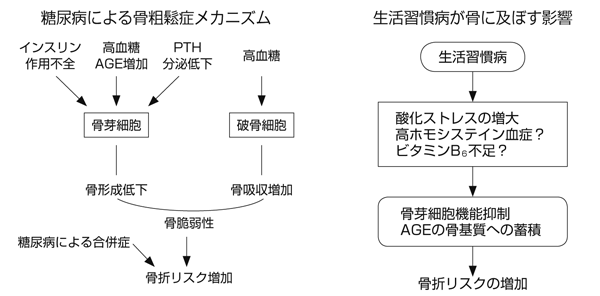
2型糖尿病では骨密度が低下しないことが多いが、最近2型糖尿病でも骨折リスクが増加することが明らかとなった。糖尿病では一般に、骨芽細胞による骨形成低下が優勢になることにより骨粗鬆症になると考えられているが、既存の骨代謝マーカーでの診療が難しい面がある。
これらの問題点について、現在、種々のマーカーの研究が行われ、いくつかの期待される指標が存在する。脂質異常や高血圧、メタボリック症候群と骨粗鬆症の関連については、いまだ不明な点が多く、骨血管相関という考え方からも、今後の新しい知見の集積が期待される。
はじめに
糖尿病、脂質異常症、高血圧をはじめとする生活習慣病の患者数は、メタボリック症候群の健診の導入とともに増加傾向にある。生活習慣病の診療は、主として内科を中心とした医師が担当してきたが、近年糖尿病をはじめとする生活習慣病が骨粗鬆症と密接な関連があることが明らかになってきた。
1.糖尿病と骨粗鬆症について
糖尿病による骨粗鬆症の機序については、インスリン分泌および作用不全、副甲状腺ホルモン分泌の低下、高血糖やAGE(終末糖化産物)の増加などによる骨芽細胞の機能低下による骨形成低下がその病態機序の中心にある。それに加えて、高カルシウム尿症や腸管からのカルシウム吸収低下、ビタミンD不足によりカルシウムバランスが負の状態になることも関与すると考えられる。
これまで、1型糖尿病が骨粗鬆症の原因となることは知られていたが、2型糖尿病では骨密度の低下がみられないことから、糖尿病患者の診療において骨粗鬆症の合併については、ほとんど注目されてこなかった。
しかし、最近の知見の集積により、2型糖尿病患者でも、大腿骨近位部骨折のリスクが有意に増加することが明らかとなった。さらに、椎体骨折についても、骨折リスクが増加することが本邦の研究で報告されている(Yamamoto et al: J Bone Miner Res 24:702, 2009)。
この研究では、2型糖尿病閉経後女性の椎体骨折の骨密度閾値は約80%と、非糖尿病対照群の約70%と比較して高値であった。これらの知見より、2型糖尿病では骨密度が保たれていても骨折しやすいことが示唆された。
その要因としては、コラーゲンのAGE化架橋増加などによる骨質の劣化、腎症、網膜症、神経障害などの合併症の影響、低血糖や筋力低下などによる転倒リスクの増加、ビタミンD不足などが考えられるが、いまだ不明な点が多い。
2型糖尿病の骨折リスクを評価するための指標が探索されており、ペントシジン、内因性AGE受容体、スクレロスチンなどが報告されている。
最近、骨で産生されるオステオカルシンが膵におけるインスリン分泌やインスリンの作用を促進するという説が提唱されているが、血清オステオカルシンと骨折リスクの関連はみられない。
2型糖尿病における骨粗鬆症の治療では、ビスフォスフォネートやSERMについては有効性を示唆する報告がみられる。治療の原則は適正な血糖調節を基本として、原発性骨粗鬆症に用いられる治療薬が用いられる。
食事療法では、糖尿病の食事療法で結果的に制限されるカルシウムやビタミンDの補充を、より考慮する必要があり、最近開発されたビタミンD誘導体(エルデカルシトールC)も期待される。
診断面では、骨密度が保たれていても既存骨折が存在する可能性があることに留意する必要がある。
糖尿病治療薬の骨粗鬆症への影響については、最近チアゾリジン薬の骨折リスク増加作用が明確となってきた。特に女性や65歳以上の患者に顕著となるため、閉経後女性や骨折リスクの高い患者にチアゾリジン薬の投与を考慮する際には、その適応について慎重に考慮することが望まれる。
糖尿病と骨粗鬆症についての今後の課題としては、治療の効果のエビデンスが非常に少ないこと、血糖コントロールの程度と骨への影響の関連が不明であること、糖尿病の骨への影響の基礎的なメカニズムが十分わかっていないことがあげられ、今後の研究の進展が期待される。
2.メタボリック症候群と骨代謝
メタボリック症候群の骨折リスク増加については議論があり、骨密度は増加傾向の報告が多いが、女性のメタボリック症候群で非椎体骨折発生率の増加が報告されており、さらなる検討が待たれる。脂質異常症と骨代謝については、中性脂肪が低いと骨折リスクが高い傾向にあり、LDLコレステロールと骨折の関連は議論があり、明確ではない。
高血圧と骨代謝については、心血管疾患患者の骨折リスクが増加することが明らかとなってきており、高血圧患者でも骨密度が低下する報告もみられ、レニンアンジオテンシン系が骨に負に働くことが明らかとなってきている。降圧剤の種類としては、サイアザイド利尿薬、ACE阻害剤(ARB)、β阻害剤は骨に保護的に働くことが期待できる。
心血管疾患と骨代謝の関連については、骨血管相関という用語が使用され、注目されている。大腿骨近位部骨折のリスクが虚血性心疾患や心筋梗塞患者において2倍以上となり、また骨密度が低い、あるいは骨代謝マーカーが高い患者では、心血管イベントのリスクが2倍となる。このことから、こういった患者では死亡率が高くなる。
このように、基礎的な機序はいまだ不明であるが、心血管疾患と骨粗鬆症は関連が強いとされている。一方、動脈石灰化と骨粗鬆症の関連については、議論がある。
3.CKDと骨代謝
メタボリック症候群ではCKDの発症リスクが高く、CKDと糖尿病もしばしば併存し、CKDと骨粗鬆症も関連が深いことが注目されてきた。CKDでは続発性副甲状腺機能亢進症や酸化ストレス増大、栄養不良、筋力低下などの多くの要因により、骨折リスクが増加する。CKDのStage3以上で、骨折リスクが増加することは多くの報告より明らかであり、私どもの閉経後女性における検討では、Stage2であっても既存椎体骨折のリスクが有意に増加した(Kaji et al: J Clin Endocrinol Metab 95:4635, 2010)。
おわりに
生活習慣病と骨粗鬆症の診療については、ここ数年で注目されてきたことから、エビデンスがいまだ十分ではない。しかし、臨床的にこれまで見過ごされてきた分野であり、エビデンスの蓄積により、今後は一般内科医が容易に骨粗鬆症診療を行えるような状況を構築していく必要があると考えられる。