2015年1月25日(1772号) ピックアップニュース
政策解説 ストップ 患者負担増(4) 紹介状なしの大病院受診は1万円
政府が進めようとしている患者負担増計画の内容について、政策解説をシリーズで連載している。今回は「紹介状なしの大病院受診の定額負担」をみていく。
「紹介状なしの大病院受診の定額負担」とは、紹介状なしで大病院を受診する際に、通常の3割の患者窓口負担に加えて、一定額を患者から徴収しようというものである。現在の案では「特定機能病院及び500床以上の病院を受診する場合等には、例えば5千円から1万円の定額負担を患者に求める」とされている。この制度改悪案は「社会保障制度改革国民会議報告書(以下、「報告書」)」の中に盛り込まれた。
今回の制度改悪の理由として、昨年10月15日に開催された「第83回社会保障審議会医療保険部会」に厚労省が提出した資料には、「選定療養として、初・再診時に一定の自己負担を求めることができるが、200床以上の病院のうち自己負担を徴収している病院は、初診については45%、再診については4%にとどまっていることから、定額負担を徴収することを制度化し、医療機関の更なる機能分化を促進する」とあり、現行の選定療養費制度を利用している病院が少ないので、定額負担を義務化するとしている。
日本の医療制度の特徴の一つに「フリーアクセス」がある。これは、患者が保険証1枚で、いつでも、どこでも自由に医療機関を受診できるというすぐれた特徴である。これにより日本は、世界最長の平均寿命や高い保健医療水準を達成してきた。定額負担でこれを制限すれば、患者が必要に応じて医療を受けることができなくなる危険性もある。実際、厚生労働科学特別研究事業「病院外来受診時の一定定額自己負担制度導入に関する調査研究」によれば、「重症(心筋梗塞の前哨)の場合には、初診・再診ともに約7割が大病院を選好」との研究結果が発表されており、心筋梗塞の前哨でさえも、大病院に直接受診することを問題視しているとも考えられる。これでは、患者が深刻な疾患の前兆だと思っても、病院受診をためらい命を危険にさらすことになる。
また、地域によっては、かかりたくても抱える疾患に対応する標榜科が近隣になく、大病院に行かざるを得ないところもある。そうした、やむを得ない場合にも定額負担を強いることになる。
紹介状がなければ、大病院受診時に定額負担をしなければならないということは、お金さえ払えば大病院を自由に受診できるということでもある。「軽症での大病院受診」以上のモラルハザードと言えよう。このように「フリーアクセス」を窓口負担金額で抑制することは、受診できる医療機関が経済力によって左右されるということであり、「格差医療」の容認である。国民皆保険制度の公平性がないがしろにされてしまう。
さらに現在、この制度の対象は特定機能病院と500床以上の病院とされているが、対象が広がればフリーアクセスの制限はさらに広がる。
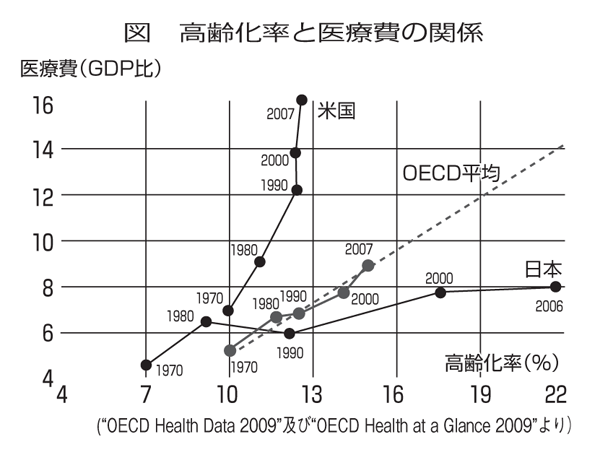
そもそも、報告書は、「医療・介護については、...それに見合った税負担がなされておらず、...こうした状況は、...社会保障の持続可能性...という観点から極めて問題である」としている。しかし、図にあるようにOECD諸国に比べ、日本は高齢化率が高いにも関わらず、医療費の伸びを抑制している。国民皆保険制度を持続させるためには、高齢化率に合わせて他のOECD諸国並みに医療費を増やすべきである。
「紹介状なしの大病院受診の定額負担」とは、紹介状なしで大病院を受診する際に、通常の3割の患者窓口負担に加えて、一定額を患者から徴収しようというものである。現在の案では「特定機能病院及び500床以上の病院を受診する場合等には、例えば5千円から1万円の定額負担を患者に求める」とされている。この制度改悪案は「社会保障制度改革国民会議報告書(以下、「報告書」)」の中に盛り込まれた。
制度の前身「選定療養費」による患者負担
類似の制度はすでに運用されている。それは、選定療養費制度における、「200床以上の病院についての初再診」である。初診については1996年に、再診については2002年に、当時の特定療養費制度として創設され、200床以上の病院が利用でき、徴収額については各病院で独自に定めることができる。実際にこの制度を利用している病院は対象病院のうち45%(初診)である。今回の制度改悪の理由として、昨年10月15日に開催された「第83回社会保障審議会医療保険部会」に厚労省が提出した資料には、「選定療養として、初・再診時に一定の自己負担を求めることができるが、200床以上の病院のうち自己負担を徴収している病院は、初診については45%、再診については4%にとどまっていることから、定額負担を徴収することを制度化し、医療機関の更なる機能分化を促進する」とあり、現行の選定療養費制度を利用している病院が少ないので、定額負担を義務化するとしている。
フリーアクセスを制限
この制度の問題は、機能分化を名目に、患者の経済力で差別して、強制的に受診を抑制することである。日本の医療制度の特徴の一つに「フリーアクセス」がある。これは、患者が保険証1枚で、いつでも、どこでも自由に医療機関を受診できるというすぐれた特徴である。これにより日本は、世界最長の平均寿命や高い保健医療水準を達成してきた。定額負担でこれを制限すれば、患者が必要に応じて医療を受けることができなくなる危険性もある。実際、厚生労働科学特別研究事業「病院外来受診時の一定定額自己負担制度導入に関する調査研究」によれば、「重症(心筋梗塞の前哨)の場合には、初診・再診ともに約7割が大病院を選好」との研究結果が発表されており、心筋梗塞の前哨でさえも、大病院に直接受診することを問題視しているとも考えられる。これでは、患者が深刻な疾患の前兆だと思っても、病院受診をためらい命を危険にさらすことになる。
また、地域によっては、かかりたくても抱える疾患に対応する標榜科が近隣になく、大病院に行かざるを得ないところもある。そうした、やむを得ない場合にも定額負担を強いることになる。
紹介状がなければ、大病院受診時に定額負担をしなければならないということは、お金さえ払えば大病院を自由に受診できるということでもある。「軽症での大病院受診」以上のモラルハザードと言えよう。このように「フリーアクセス」を窓口負担金額で抑制することは、受診できる医療機関が経済力によって左右されるということであり、「格差医療」の容認である。国民皆保険制度の公平性がないがしろにされてしまう。
さらに現在、この制度の対象は特定機能病院と500床以上の病院とされているが、対象が広がればフリーアクセスの制限はさらに広がる。
そもそも、報告書は、「医療・介護については、...それに見合った税負担がなされておらず、...こうした状況は、...社会保障の持続可能性...という観点から極めて問題である」としている。しかし、図にあるようにOECD諸国に比べ、日本は高齢化率が高いにも関わらず、医療費の伸びを抑制している。国民皆保険制度を持続させるためには、高齢化率に合わせて他のOECD諸国並みに医療費を増やすべきである。




